Wróć
Wróć

Farmakoterapia przewlekłej obturacyjnej choroby płuc
Przewlekła obturacyjna choroba płuc (POChP) jest najczęstszą chorobą układu oddechowego ludzi dorosłych. Co istotne, aktualne dane wskazują, że POChP stanowi czwartą pod względem częstości występowania przyczynę śmierci na świecie, z tendencją wzrostową. W Polsce choruje ok. 10% populacji powyżej 40. roku życia, a rocznie szacunkowo umiera z tego powodu 17 000 osób.
POChP – charakterystyka
i leczenie
POChP charakteryzuje się trwałym ograniczeniem przepływu powietrza przez drogi oddechowe, które zwykle postępuje i wiąże się z nasiloną przewlekłą odpowiedzią zapalną dróg oddechowych i płuc na szkodliwe cząstki lub gazy. Do ogólnej ciężkości choroby u poszczególnych pacjentów przyczyniają się zaostrzenia i choroby współistniejące. Według raportu GOLD (Global Initiative for Obstructive Lung Disease) objawy choroby, jak duszność, przewlekły kaszel oraz odkrztuszanie wydzieliny, stanowią podstawowy argument do wykonania badań spirometrycznych w celu potwierdzenia rozpoznania. Sekwencję zmian patofizjologicznych w przebiegu POChP przedstawiono w tabeli poniżej.
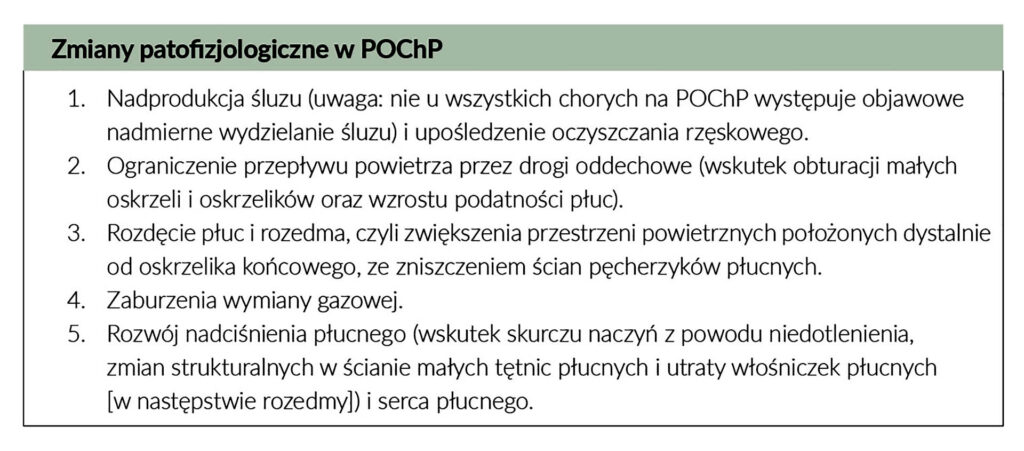
W wyniku zaburzenia stosunku wentylacji do perfuzji w płucach dochodzi do hipoksemii, a w następstwie hipowentylacji pęcherzykowej rozwija się hiperkapnia (całkowita niewydolność oddechowa). Co istotne, przewlekły proces zapalny, niedotlenienie, ograniczona aktywność fizyczna i działania niepożądane stosowanych leków powodują skutki ogólnoustrojowe – m.in. kacheksję, zanik i zaburzenia czynności mięśni szkieletowych, ubytek masy kostnej, niedokrwistość, zaburzenia czynności OUN.
Farmakoterapia POChP
Wybór leków zależy od nasilenia objawów podmiotowych i ryzyka zaostrzeń. Należy także zwrócić uwagę na preferencje chorego. Kontynuacja leczenia powinna być oparta na okresowej ocenie objawów i ryzyka zaostrzeń, przestrzegania zaleceń lekarskich oraz techniki inhalacji. Zawsze należy upewnić się, czy chory stosuje się do zaleceń i prawidłowo używa inhalatora.
Podstawowe znaczenie w leczeniu POChP mają leki rozkurczające mięśnie gładkie oskrzeli. Efekty ich stosowania obejmują zmniejszenie duszności, poprawę tolerancji wysiłku oraz zmniejszenie ryzyka zaostrzeń. Stosowane są one doraźnie lub regularnie. Wybór leku zależy m.in. od indywidualnej reakcji chorego oraz od współistnienia innych chorób, szczególnie układu krążenia. Praktyka lekarska wskazuje, że stosowanie leków wziewnych o długim czasie działania jest skuteczniejsze i wygodniejsze dla chorego. Leczenie skojarzone długo działającymi β-adrenomimetykami (LABA) i długo działającymi lekami antycholinergicznymi (LAMA) jest skuteczniejsze w porównaniu ze stosowaniem tych leków w monoterapii. U chorych z umiarkowaną lub ciężką obturacją, u których w ciągu ostatnich 12 mies. wystąpiło ≥1 zaostrzenie, LAMA skuteczniej od LABA zapobiegają kolejnym zaostrzeniom.
Do najważniejszych zasad leczenia ogólnego POChP zaliczamy:
- całkowite zaprzestanie palenia oraz unikanie biernego palenia i narażenia na zanieczyszczenia powietrza atmosferycznego i wewnątrz pomieszczeń;
- aktywność fizyczna jest zalecana w każdym stadium POChP;
- rehabilitacja: u wszystkich chorych (z wyjątkiem tych o małym nasileniu objawów i małym ryzyku zaostrzeń), zwłaszcza u tych, u których pomimo optymalnego leczenia utrzymuje się duszność, a zmniejszona tolerancja wysiłku ogranicza codzienną aktywność życiową;
- edukacja chorego;
- właściwe odżywianie zapewniające odpowiednią podaż kalorii;
- szczepienie przeciwko grypie (wszystkich chorych) i szczepienie przeciwko zakażeniom pneumokokowym;
- leczenie chorych ze współistniejącymi rozstrzeniami oskrzeli nie różni się od postępowania u pozostałych chorych na POChP, ale podczas zaostrzenia mogą oni wymagać intensywniejszej i dłuższej antybiotykoterapii;
- u chorych na bardzo ciężką POChP w stadium terminalnym należy wdrożyć opiekę paliatywną, ukierunkowaną na poprawę jakości życia i codziennego funkcjonowania.
β2-mimetyki długo działające (LABA)
β2-mimetyki, w tym salmeterol i formoterol, stymulują po inhalacji receptory β2 w mięśniach gładkich oskrzeli na długi czas. Mięśnie rozluźniają się, co skutkuje rozszerzeniem oskrzeli. Leki te stosowane są w terapii przewlekłej chorób dróg oddechowych. Obydwie substancje czynne można stosować tylko w połączeniu z terapią przeciwzapalną (glikokortykosteroidy doustnie lub wziewnie). Do najnowszych β2-mimetyków o długim działaniu należą indakaterol, dostępny w Polsce od 2010 r., oraz wilanterol, który dostępny jest w postaci preparatu złożonego z flutikazonem oraz z umedklidynium. Działania niepożądane najczęściej stosowanych LABA zostały przedstawione w tabeli poniżej.

Do najważniejszych przeciwwskazań do stosowania długo działających β2-mimetyków należą: nadwrażliwość na te leki, tyreotoksykoza, blok AV III stopnia, kardiomiopatia przerostowa, wydłużony odstęp QT w elektrokardiogramie.
β2-mimetyki krótko działające
β2-mimetyki stymulują po inhalacji receptory β2-adrenergiczne w mięśniach gładkich oskrzeli. Dzięki temu mięśnie rozluźniają się, istniejące zwężenie oskrzeli ustępuje i oskrzela rozszerzają się. Leki te stosowane są w leczeniu zaostrzeń POChP. Do krótko działających β2-mimetyków zaliczamy salbutamol i fenoterol. Leczenie za pomocą wziewnych β2-mimetyków jest bezpieczne, jednak nie jest wolne od działań niepożądanych (tabela poniżej).
Niezwykle istotną informacją jest, że podczas stosowania salbutamolu i fenoterolu u dzieci i młodzieży do 12. roku życia możliwe jest działanie stymulujące OUN, objawiające się nadmiernym pobudzeniem i zauważalnym nadaktywnym zachowaniem.

Cholinolityki
Leki o działaniu cholinolitycznym (antycholinergicznym) blokują receptory muskarynowe, a tym samym uniemożliwiają skurcz mięśni gładkich oskrzeli, sterowany poprzez układ przywspółczulny. Do najczęściej stosowanych cholinolityków należą bromek ipratropium, bromek tiotropium oraz bromek glikopironium.
Najnowszym z tych trzech leków jest bromek glikopironium, długo działający wziewny antagonista receptorów muskarynowych o szybkim początku działania. Działa antycholinergicznie, hamując wpływ acetylocholiny na mięśnie gładkie dróg oddechowych; dzięki temu dochodzi do rozkurczu oskrzeli. Wykazuje duże powinowactwo do receptorów muskarynowych i 4-krotnie większą wybiórczość wobec receptorów M3 w porównaniu z receptorami M2. Wskazania dla bromku glikopironium obejmują leczenie podtrzymujące rozszerzające oskrzela w celu złagodzenia objawów choroby u dorosłych z POChP.
Równoległe stosowanie bromku glikopironium z innymi lekami, często stosowanymi w POChP (sympatykomimetyki rozszerzające oskrzela, pochodne metyloksantyny, steroidy w postaci doustnej i wziewnej), nie przyczynia się do wystąpienia interakcji istotnych klinicznie. Glikopironium jest bezpiecznym lekiem, do najczęściej występujących działań niepożądanych należą: suchość błony śluzowej jamy ustnej trwająca zwykle 4 tygodnie oraz zapalenie żołądka i jelit, bezsenność, zapalenie części nosowej gardła, zakażenia układu moczowego u osób >75. roku życia, ból głowy, bóle mięśniowo-szkieletowe.
Kolejnym nowym cholinolitykiem jest bromek umeklidynium, który jest pochodną chinuklidyny. To długo działający antagonista receptorów muskarynowych. Powoduje on rozszerzenie oskrzeli na skutek kompetencyjnego hamowania acetylocholiny z receptorami w miejscu docelowym w drogach oddechowych. Umeklidynium stosuje się jako lek rozszerzający oskrzela w leczeniu podtrzymującym łagodzącym objawy u dorosłych osób z POChP. Nie jest zalecane jednoczesne stosowanie bromku umeklidynium z innymi długo działającymi antagonistami receptora muskarynowego lub innymi lekami zawierającymi tę substancję ze względu na wystąpienie nasilonych działań niepożądanych. Należy zachować szczególną ostrożność u pacjentów z ciężkimi chorobami układu sercowo-naczyniowego, szczególnie z zaburzeniami rytmu serca oraz jaskrą z wąskim kątem przesączania.
Teofilina w postaci o przedłużonym uwalnianiu
Lek drugiego wyboru ze względu na słabsze działanie od ww. leków oraz działania niepożądane (przy dawkach ≥10 mg/kg/d): nudności i wymioty, tachykardia, zaburzenia rytmu serca, drgawki. Metabolizm teofiliny przyśpieszają: gorączka, ciąża, palenie tytoniu, ryfampicyna, leki przeciwpadaczkowe – w związku z tym należy zwiększyć jej dawkę. Z kolei choroby wątroby, niewydolność serca, chinolony, makrolidy i cymetydyna zmniejszają metabolizm leku, w związku z tym w takich przypadkach należy zmniejszyć dawkę teofiliny.
Wziewne glikokortykosteroidy
Glikokortykosteroidy działają miejscowo przeciwzapalnie i tym samym zapobiegają postępowaniu procesu zapalnego. Zmniejszają wydzielanie śluzu, poprawiają klirens śluzowo-rzęskowy i redukują obrzęk oskrzeli. Pełnią funkcję leku kontrolującego w terapii dróg oddechowych. Kortykosteroidy, w tym flutikazon, mają szeroki zakres działania na wiele rodzajów komórek (np. eozynofile, makrofagi, limfocyty) i mediatorów reakcji zapalnej (np. cytokiny i chemokiny).
GKS stosowane są u chorych z nakładaniem POChP i astmy oraz w celu zapobiegania zaostrzeniom POChP u chorych z liczbą eozynofilów we krwi obwodowej ≥300/µl albo ≥100/µl i zaostrzeniami. Przebycie ≥2 zaostrzeń lub ≥1 hospitalizacji z powodu zaostrzenia w ostatnim roku zwiększa ryzyko kolejnych zaostrzeń i prawdopodobieństwo korzyści ze stosowania GKS wziewnych. GKS wziewne należy również zastosować u chorych ze współistniejącą astmą. Stosowanie tych leków zwiększa jednak ryzyko zapalenia płuc, szczególnie u chorych w wieku ≥55 lat, palących papierosy, z nawracającym zapaleniem płuc w wywiadzie, BMI <25 kg/m2 lub ciężką dusznością (stąd też nie powinno się stosować GKS wziewnych u chorych z nawracającym zapaleniem płuc).
Połączenie kortykosteroidów i długo działających β2-mimetyków jest korzystne, ponieważ oddziałują ze sobą na poziomie molekularnym. Kortykosteroidy aktywują gen receptora adrenergicznego β2, zwiększając wrażliwość i liczbę tych receptorów, natomiast długo działające β2-mimetyki wstępnie aktywują receptor dla GKS oraz nasilają translokację kompleksu, utworzonego po przyłączeniu GKS do receptora, do jądra komórki. Takie wzajemne oddziaływania prowadzą do zwiększenia działania przeciwzapalnego. Niestety, stosowanie GKS wiąże się z możliwością wystąpienia działań niepożądanych, w tym bólu głowy, zapalenia nosogardzieli, zapalenia płuc, zakażeń górnych dróg oddechowych, kandydozy jamy ustnej i gardła, kaszlu. W celu uniknięcia działań niepożądanych, takich jak chrypka i zakażenia grzybicze, należy przeprowadzać inhalacje za pomocą komory inhalacyjnej (spejsera). Po inhalacji należy przepłukać usta i umyć zęby.
Inne substancje czynne dopuszczone do stosowania w terapii przewlekłej chorób dróg oddechowych w postaci aerozoli podawanych wziewnie to: beklometazon, budezonid i cyklezonid.
Przewlekłe podawanie GKS w postaci ogólnoustrojowej nie jest zalecane, ponieważ terapia taka nie jest skuteczna i powoduje poważne powikłania, w tym atrofię skóry, spowolnienie gojenia się ran, atrofię mięśni, osteoporozę, jaskrę, depresję, chorobę wrzodową żołądka, otyłość brzuszną, zmniejszenie tolerancji glukozy, cukrzycę, atrofię kory nadnerczy, opóźnienie wzrostu u dzieci, nadciśnienie tętnicze, zwiększoną podatność na infekcje.
Inne leki stosowane w leczeniu POChP
Innym nowym lekiem rozkurczającym oskrzela jest roflumilast, niesteroidowy lek przeciwzapalny, inhibitor fosfodiesterazy cAMP typu 4 (PDE4). Lek hamuje procesy zapalne zarówno ogólnoustrojowo, jak i w obrębie płuc. Mechanizm działania w POChP polega na hamowaniu PDE4, który jest głównym enzymem metabolizującym cykliczny monofosforan adenozyny, występującym w komórkach strukturalnych oraz komórkach zapalnych istotnych w patogenezie POChP. Wskazania do stosowania roflumilastu obejmują: leczenie podtrzymujące ciężkiej POChP z towarzyszącym przewlekłym zapaleniem oskrzeli, z częstymi zaostrzeniami w wywiadzie, jako uzupełnienie leczenia lekami rozszerzającymi oskrzela. Działania niepożądane (nudności, zmniejszenie łaknienia, utrata masy ciała, ból brzucha, biegunka, zaburzenia snu) są częstsze niż podczas stosowania leków wziewnych.
U młodych chorych z potwierdzonym niedoborem α1-antytrypsyny zaleca się stosowanie leczenia suplementacyjnego. Z kolei u chorych, u których zaostrzenia występują pomimo leczenia 3 lekami wziewnymi, zaleca się długotrwałe stosowanie azytromycyny (250 mg 1 × dz. albo 500 mg 3 × tydz.) albo erytromycyny (500 mg 2 × dz.). Leczenie mukolityczne nie jest zalecane rutynowo, jednak u chorych na POChP nieleczonych GKS wziewnymi stosowanie dużych dawek N-acetylocysteiny (600 mg 2 × dz.) lub karbocysteiny może zmniejszać częstość zaostrzeń (szczególnie u byłych palaczy tytoniu). Można rozważyć także suplementację witaminy D u chorych z potwierdzonym niedoborem tej witaminy.
Podsumowując, POChP jest jedną z najczęściej występujących chorób przewlekłych i dlatego ma duże znaczenie dla gospodarki kraju. Jest to choroba nieuleczalna, jednak pojawiające się na rynku farmaceutycznym nowe leki stwarzają szansę na coraz lepszą kontrolę oraz spowolnienie rozwoju choroby. Należy pamiętać, że najskuteczniejszym sposobem zapobiegania zachorowaniu na POChP i progresji choroby jest niepalenie tytoniu; ważne jest także unikanie narażenia na zanieczyszczenia powietrza i inne czynniki ryzyka.
Źródła:
- Lehnen, J. Choroby dróg oddechowych. MedPharm Polska, 2011.
- Kostowski, W. Farmakologia. Podstawy farmakoterapii. PZWL, 2006.
- https://www.mp.pl/interna/chapter/B16.II.3.6.
- https://indeks.mp.pl/leki/desc.php?id=9386, stan z dnia 2020.11.30.
- https://goldcopd.org/wp-content/uploads/dlm_uploads/2016/04/GOLD_Pocket_2015_Polish.pdf.