Wróć
Wróć

Skuteczność i bezpieczeństwo typowych neuroleptyków
Typowe neuroleptyki (tzw. leki przeciwpsychotyczne i generacji) stanowią podstawową grupę leków w leczeniu schizofrenii, jednak ich stosowanie wiąże się z ryzykiem wystąpienia wielu działań niepożądanych oraz interakcji z innymi równocześnie stosowanymi lekami.
Leki przeciwpsychotyczne (LPP), czyli neuroleptyki, stanowią grupę niejednorodną pod względem chemicznym. Ich najbardziej charakterystyczną cechą jest wpływ blokujący receptory L dopaminergiczne oraz noradrenergiczne α1. Leki te są kluczowym elementem terapii chorych na schizofrenię. Zostały wprowadzone do lecznictwa w latach 50. XX wieku (chloropromazyna), co przyczyniło się do poważnego przełomu w lecznictwie psychiatrycznym i ożywiło badania nad mechanizmami chorób psychiatrycznych.
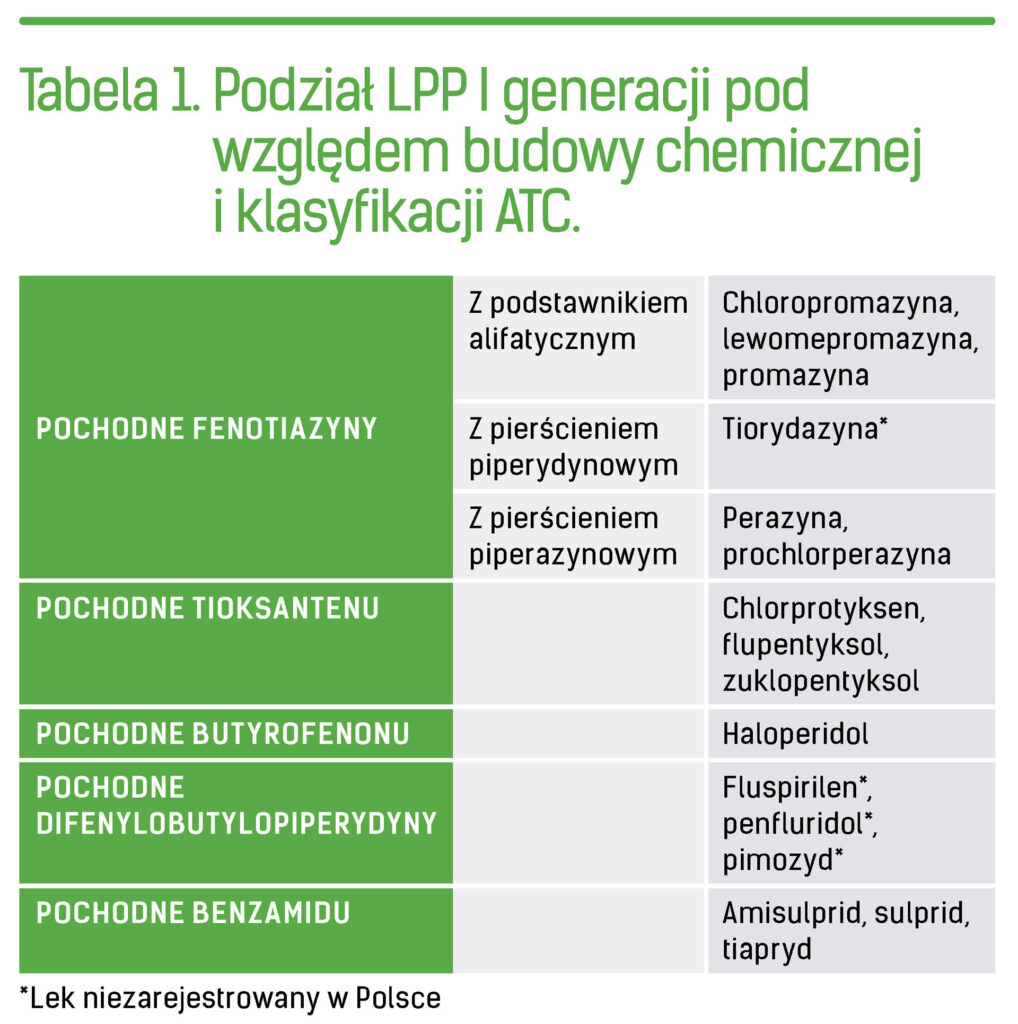
Obecnie dość powszechnie przyjęta jest dopaminergiczna teoria schizofrenii – działanie lecznicze neuroleptyków zależy głównie od blokady receptorów dopaminergicznych, przynajmniej w zakresie wytwórczych objawów choroby. Wobec tak dużego ich znaczenia paradoksem jest, że analizy dotychczas przeprowadzonych badań nie pozwoliły stworzyć hierarchii efektywności i bezpieczeństwa stosowania LPP. Autorzy przeglądów randomizowanych badań klinicznych oraz wytycznych postępowania klinicznego konsekwentnie powtarzali, że LPP I i II generacji wykazują podobną skuteczność, natomiast różnią się profilami działań niepożądanych. Podział leków neuroleptycznych I generacji przedstawia Tabela 1.
Chloropromazyna
Chloropromazyna jest to alifatyczna pochodna fenotiazyny o silnym działaniu przeciwpsychotycznym i uspokajającym (zwłaszcza na początku leczenia), a także przeciwautystycznym, przeciwlękowym oraz umiarkowanym działaniu przeciwwymiotnym. Chloropromazyna jest antagonistą receptorów dopaminowych, hamuje zatem przekaźnictwo zależne od dopaminy w układzie limbicznym i nigrostriatalnym. Ponadto blokuje receptory 5-HT2 (jednak słabiej niż neuroleptyki atypowe), receptory adrenergiczne α1 (z czym wiążą się ortostatyczne spadki ciśnienia tętniczego, a także w pewnym stopniu działanie uspokajające i depresyjne). Wykazuje także działanie cholinolityczne (blokada receptorów muskarynowych) i przeciwhistaminowe (blokuje receptory H1). Wskazania do stosowania chloropromazyny zostały przedstawione w Tabeli 2. Niestety, stosowanie leków należących do typowych neuroleptyków wiąże się z występowaniem wielu działań niepożądanych. Zostaną one przedstawione na przykładzie chloropromazyny.
Zaburzenia układu nerwowego: ostre dystonie, dyskinezy (zwykle krótkotrwałe, częściej u dzieci i młodzieży w trakcie pierwszych czterech dni leczenia lub po zwiększeniu dawki), akatyzja (zwykle po podaniu dużej dawki początkowej), parkinsonizm (częściej u dorosłych i osób w podeszłym wieku, zwykle po kilku tygodniach lub miesiącach leczenia), bezsenność, pobudzenie. Chloropromazyna może także obniżać próg drgawkowy, uczynniać ogniska padaczkowe, a przy zbyt szybkim zwiększaniu dawek nawet wywołać napad padaczkowy.
Zaburzenia krwi i układu chłonnego: niewielka leukopenia (u pacjentów przyjmujących duże dawki leku przez dłuższy czas); rzadko agranulocytoza, niezależna od dawki.
Zaburzenia układu immunologicznego: reakcje alergiczne, takie jak obrzęk naczynioruchowy, skurcz oskrzeli i pokrzywka, rzadko wstrząs anafilaktyczny; bardzo rzadko toczeń rumieniowaty układowy.
Zaburzenia endokrynologiczne: hiperprolaktynemia.
Zaburzenia okulistyczne: zmiany oczne, odkładanie pigmentu w rogówce i siatkówce oka.
Zaburzenia serca: zaburzenia rytmu serca, w tym arytmie przedsionkowe, blok A-V, częstoskurcz komorowy, migotanie komór, prawdopodobnie zależne od dawki. Do pojawienia się tych objawów mogą predysponować wcześniejsze choroby serca, podeszły wiek, hipokaliemia i jednoczesne przyjmowanie trójpierścieniowych leków przeciwdepresyjnych.
Zaburzenia naczyniowe: niedociśnienie, zwykle ortostatyczne, szczególnie u osób w podeszłym wieku lub z hipowolemią. Wystąpienie niedociśnienia ortostatycznego jest bardziej prawdopodobne po podaniu domięśniowym preparatu.
Zaburzenia żołądka i jelit: suchość błony śluzowej jamy ustnej.
Zaburzenia układu oddechowego, klatki piersiowej i śródpiersia: u osób wrażliwych może wystąpić depresja oddechowa; ponadto zmniejszenie drożności nosa.
Zaburzenia wątroby i dróg żółciowych: przejściowa żółtaczka o cechach żółtaczki cholestatycznej, związana z zaleganiem w przewodach żółciowych skrzepliny żółciowej.
Zaburzenia skóry i tkanki podskórnej: w przypadku częstego kontaktu z preparatem rzadko alergia kontaktowa. Ponadto: różnego rodzaju wysypki skórne. U pacjentów przyjmujących duże dawki preparatu może wystąpić nadwrażliwość na promieniowanie UV. Metaliczne szaro-różowe zabarwienie odsłoniętej skóry, głównie u kobiet przyjmujących chloropromazynę przewlekle (4–8 lat).
Zaburzenia ogólne i stany w miejscu podania: złośliwy zespół neuroleptyczny (hipertermia, sztywność, zaburzenia auto
Typowe neuroleptyki, w tym także chloropromazyna, dają szereg interakcji z innymi równocześnie stosowanymi lekami, w tym:
- Alkohol, barbiturany, środki uspokajające – Alkohol, barbiturany, środki uspokajające nasilają hamujące działanie chloropromazyny na OUN i zwiększają ryzyko wystąpienia depresji oddechowej.
- Leki antycholinergiczne – mogą osłabiać działanie przeciwpsychotyczne chloropromazyny, a równocześnie mogą one nasilać łagodne antycholinergiczne działanie chloropromazyny, prowadząc do zaparć, uderzeń gorąca itp.
- Leki alkalizujące, związki litu, leki stosowane w chorobie Parkinsona – zmniejszają wchłanianie leków neuroleptycznych.
- Guanetydyna, leki hipoglikemizujące – W trakcie jednoczesnego stosowania leku oraz guanetydyny i leków hipoglikemizujących mogą wystąpić niepożądane interakcje kliniczne. Duże dawki chloropromazyny osłabiają działanie leków hipoglikemizujących; konieczne może być dostosowanie dawki leków hipoglikemizujących.
- Objawy pozapiramidowe – W trakcie leczenia objawów pozapiramidowych wywołanych neuroleptykami należy stosować antycholinergiczne leki przeciw parkinsonizmowi, ponieważ neuroleptyki działają antagonistycznie do leków dopaminergicznych.
- Leki obniżające ciśnienie tętnicze – Lek może nasilać hipotensyjne działanie leków obniżających ci- śnienie tętnicze.
- Amfetamina, lewodopa, klonidyna, guanetydyna, epinefryna Niektóre substancje, np. amfetamina, lewodopa, klonidyna, guanetydyna i epinefryna, działają antagonistycznie do chloropromazyny.
- Propranolol, fenobarbital – Chloropromazyna powoduje zwiększenie lub zmniejszenie stężenia w osoczu takich preparatów jak: propranolol lub fenobarbital, działanie to jest jednak nieistotne klinicznie.
- Leki wydłużające odstęp QT – Istnieje zwiększone ryzyko wystąpienia zaburzeń rytmu serca w trakcie stosowania neuroleptyków równolegle z lekami wydłużającymi odstęp QT.
- Karbamazepina, niektóre antybiotyki i leki cytotoksyczne – Istnieje zwiększone ryzyko wystąpienia agranulocytozy w trakcie stosowania neuroleptyków jednocześnie z lekami mielosupresyjnymi, takimi jak: karbamazepina, niektóre antybiotyki i leki cytotoksyczne.
- Lit – U pacjentów leczonych jednocześnie neuroleptykami i preparatami litu może wystąpić działanie neurotoksyczne.