Farmakoterapia powikłań postcovidowych
Leczenie COVID-19 w warunkach szpitalnych
Pacjent powinien zostać skierowany do szpitala w razie wystąpienia wymienionych poniżej objawów:
- duszności występującej w spoczynku i utrudniającej mówienie, częstości oddechów powyżej 30 na minutę;
- sinicy lub hipoksemii – saturacji krwi tętniczej tlenem zmierzonej pulsoksymetrem < 94% (w przypadku chorych z przewlekłą niewydolnością oddechową – np. POChP, zwłóknienie płuc – SpO2 < 88%). Hipoksemia jest wskazaniem do hospitalizacji niezależnie od subiektywnego uczucia duszności;
- gorączki powyżej 39° C – szczególnie utrzymującej się przez ponad dobę i powodującej bardzo znaczne osłabienie pacjenta w wieku średnim lub podeszłym;
- kaszlu utrudniającego swobodne oddychanie i mówienie;
- bólu w klatce piersiowej;
- spadku ciśnienia tętniczego krwi poniżej 90/60 mm Hg (jeśli chory zazwyczaj ma wyższe);
- zmian świadomości i zachowania – trudność w obudzeniu chorego, niepokojąca zmiana zachowania i sposobu mówienia, utrudniony lub niemożliwy kontakt z chorym, utrata przytomności.
Aktualnie trwają duże, wieloośrodkowe badania nad różnymi terapiami przeciwwirusowymi i immunomodulującymi, w tym badanie RECOVERY koordynowane w Wielkiej Brytanii, badanie SOLIDARITY prowadzone przez Światową Organizację Zdrowia (WHO) oraz badanie ACTT koordynowane przez National Institutes of Health (NIH) w Stanach Zjednoczonych. Nie ma ustalonych uniwersalnych schematów leczenia przyczynowego, ale zaktualizowane dane z ostatniego roku pozwoliły na przygotowanie nowych zaleceń terapeutycznych w niektórych grupach chorych, wyróżnionych ze względu na przebieg zakażenia SARS-CoV-2 lub obecność czynników ryzyka progresji choroby u chorych na COVID-19.
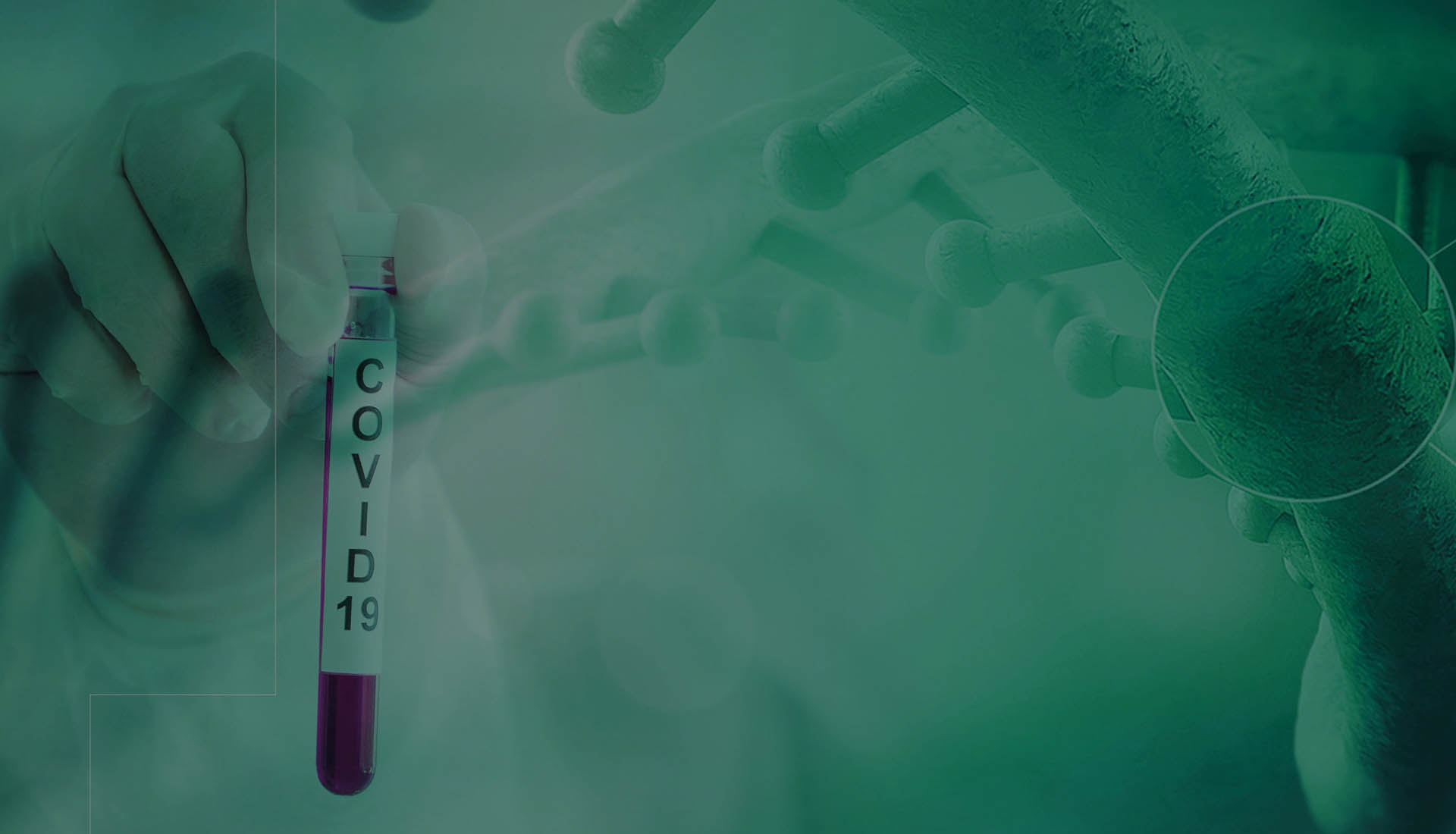
Zgodnie z aktualnym stanowiskiem NIH (stan na 24.03.2021) w określonych sytuacjach u chorych na COVID-19 zaleca się stosowanie takich leków, jak: glikokortykosteroidy (GKS), remdesiwir, tocilizumab, baricytynib i przeciwciała monoklonalne (bamlaniwimab z etesewimabem). Podsumowanie aktualnie obowiązujących zaleceń terapeutycznych przedstawiono w tabeli 2.
Powikłania po COVID-19
Obecnie wiadomo coraz więcej na temat możliwych powikłań COVID-19 – zarówno występujących od razu po infekcji, jak i oddalonych w czasie. Niektóre objawy infekcji koronawirusem mogą utrzymywać się przez dłuższy czas po zakończeniu choroby. Mogą także pojawić się inne dolegliwości, na pozór niezwiązane z COVID-19, które będą dotyczyły innych układów niż tylko układ oddechowy. W tym przypadku najczęściej dotyczą one układu krążenia lub powikłań neurologicznych. Należy pamiętać, że COVID-19 jest nową chorobą, której powikłania i długofalowe skutki są nadal przedmiotem intensywnych badań. Mimo to wciąż pozostaje wiele niewiadomych związanych z długoterminowym wpływem infekcji SARS-CoV-2 na stan zdrowia pacjentów.
Ryzyko występowania powikłań po COVID-19 jest znacznie wyższe u osób, które przeszły tę chorobę w ciężkiej postaci, ze znacznym nasileniem objawów infekcji pierwotnej. Najczęściej występującymi powikłaniami są przedłużające się objawy choroby. Może dochodzić do utrzymywania się niektórych symptomów nawet po ustąpieniu infekcji i wyeliminowaniu wirusa z organizmu. Przedłużające się zmęczenie, długotrwałe uczucie rozbicia, kaszel i odczuwanie duszności są dość częstym obrazem klinicznym prezentowanym przez ozdrowieńców. Dolegliwości związane z utratą węchu lub smaku mogą występować z różnym nasileniem u poszczególnych osób i ustępować w różnym czasie, od kilku dni do kilku miesięcy po ustaniu infekcji.
Na ciężki przebieg choroby oraz związane z tym powikłania zdrowotne o wiele bardziej narażone są osoby starsze, osoby otyłe oraz osoby ze współwystępującymi schorzeniami przewlekłymi, takimi jak np. miażdżyca, cukrzyca lub astma oskrzelowa.
Ostra niewydolność oddechowa
Jednym z najbardziej niebezpiecznych powikłań po COVID-19 jest rozwój ostrej niewydolności oddechowej, podczas której płuca nie są w stanie pracować wystarczająco wydajnie, aby zapewnić narządom wystarczającą ilość tlenu. Dochodzi do niedotlenienia, co może skutkować poważnymi uszkodzeniami tkanek i narządów. W przebiegu niewydolności oddechowej konieczna jest hospitalizacja chorego, często związana z wdrożeniem terapii tlenowej lub – w przypadkach ciężkich – połączona z intensywną opieką medyczną z wentylacją mechaniczną z użyciem respiratora, który wspomaga lub zastępuje pracę płuc.
Zakrzepica
Kolejnym niebezpiecznym powikłaniem po COVID-19 jest zwiększone ryzyko rozwoju zakrzepów w naczyniach krwionośnych, które wynika z uogólnionego stanu zapalnego w przebiegu infekcji wywoływanej przez koronawirusa. Zakrzepica żylna może prowadzić do tworzenia się zatorów w naczyniach, co może skutkować rozwojem zatorowości płucnej, incydentów sercowo-naczyniowych w postaci udarów mózgu oraz innych uszkodzeń tkanek związanych z zaburzeniami przepływu krwi. Obecnie hospitalizowani pacjenci z COVID-19 powinni standardowo otrzymywać heparyny drobnocząsteczkowe w ramach profilaktyki przeciwzakrzepowej w dawce 40 mg s.c. Dawka terapeutyczna w przypadku podejrzenia lub stwierdzenia epizodu zatorowo-zakrzepowego powinna wynosić 60 mg s.c. i więcej. Dawkę heparyny należy dostosować do masy ciała pacjenta, pamiętając, że u osób otyłych przebieg COVID-19 jest cięższy w porównaniu z osobami o prawidłowej masie ciała.
Tromboprofilaktyka
W marcu 2021 Naczelna Izba Lekarska wydała zalecenia dotyczące tromboprofilaktyki w COVID-19. Najważniejsze informacje dotyczące profilaktyki przeciwkrzepliwej u pacjentów, którzy dotychczas nie stosowali doustnych antykoagulantów, zostały przedstawione w tabeli 3.
Powikłania kardiologiczne
Jako konsekwencje COVID-19 mogą rozwinąć się także bezpośrednie uszkodzenia mięśnia sercowego, które w przyszłości mogą prowadzić do rozwoju niewydolności krążeniowej lub innych zaburzeń funkcjonowania tego narządu. Najczęstszymi objawami zaburzeń pracy serca są: bóle w klatce piersiowej, uczucie kołatania, arytmie oraz uogólnione osłabienie. W przypadku łagodnego przebiegu COVID-19 powikłania tego rodzaju są bardzo rzadkie, jednak nigdy nie należy ignorować objawów, które mogłyby sugerować problemy z układem sercowo-naczyniowym.